Andersen 모형을 이용한 고령자 사망 전 의료비 분석
초록
본 연구는 앤더슨 모형에 입각하여 고령자 사망 전 의료비 지출을 결정하는 요인을 규명하고자 함이 목적이고, 이를 위해 고령화연구패널(KLoSA) 2차~5차 사망자패널자료와 1차 기본조사 자료를 결합하였다. OLS와 분위회귀분석에서 동시에 통계적으로 유의미한 영향력이 나타난 변수들은 병사로 사망한 경우, 암으로 사망한 경우, 생전에 인지기능이 떨어지거나 규칙적인 운동을 하지 않은 경우, 국민건강보험가입자인 경우, 호스피스 병동을 이용한 경우, 병원에서 사망한 경우일수록 사망 전 의료비 지출이 증가함을 보여주었다.
앤더슨 모형에 입각하여 정리하면, 인구사회학적 특성이나 의료서비스의 사회적·경제적 접근성보다는 의료이용을 하는데 가장 직접적인 원인이 될 수 있는 건강수준과 보건의료제도 및 정책적 요인들이 사망 전 의료비용에 결정적인 역할을 하는 변인임이 규명되었다. 본 연구결과로 인해, 보건복지적 개입에 있어서 의료 패러다임을 치료(cure)에서 건강예방 및 관리적(care) 접근의 필요성, 건강보험 보장성 강화를 통한 역할의 정립, 암과 같은 생애 말기케어가 필요한 계층을 위한 전달체계의 필요성을 제안하였다.
Abstract
This study examined the factors that determine the medical expenses before the death of the aged, based on the Andersen Model. To achieve the purpose, this study combined the 2nd ~ 5th panel data of the deceased of KLoSA (Korean Longitudinal Survey of Aging) with the 1st preliminary data. Regarding the variables that had statistically significant effects at the same time according to OLS and Quantile Regression Analysis, there was an increase in the medical expenses prior to death, in cases when the aged died of illness or cancer, they suffered from a cognitive deficiency or did not perform regular exercise. The same result was obtained when the aged were national health subscribers, the use of hospice hospital wards were used, and the death occurred in hospitals. According to the Andersen Model, rather than the demographic sociological features or socio-economic approach to medical services, the health status, health and medical systems, and policy factors are the variables that determine the medical expenses before death. These findings highlight the need for medical intervention paradigms on a health and welfare level; an approach to cure, health prevention and care; roles to reinforce the health insurance security; and a delivery system for patients, e.g., those having cancer in need of end-of-life care.
Keywords:
Andersen Model, Medical Expenses before Death, Quantile Regression Analysis, KloSA (Korean Longitudinal Survey of Aging)키워드:
Andersen 모형, 사망 전 의료비, 분위회귀분석, 고령화연구패널(KLoSA)1. 서 론
급속하게 진행되고 있는 인구고령화 현상은 노인 의료비의 빠른 상승을 가져오며, 이는 우리나라 전체 의료비 증가에 큰 영향을 미친다. 고령인구는 다른 연령층에 비해 유병률이 훨씬 높고 만성질환을 보유한 사람의 수가 많아 1인당 의료비가 다른 연령층에 비해 3∼5배에 달하기 때문에(신은해, 임재영, 2014), 고령인구의 증가가 초래하는 의료비의 증가는 국가 재정을 위협할 수 있다.
통계청의 고령자 통계에 따르면, 2015년 건강보험 상 65세 이상 고령자 진료비는 21조 3,615억원으로 전체 진료비(58조 170억원)의 36.8%를 차지하고 있다. 2015년 고령자 1인당 진료비는 343만원으로 2014년에 비해 6.5% 증가하였으며, 전체 1인당 진료비 115만원 보다 3배 정도 많은 것으로 보고되었다(통계청, 2016).
문제는 앞으로도 급속한 고령화로 인해 노인 의료비 증가가 지속될 것이라는 점이며, 특히 생애 마지막 1년 동안 평생 의료비의 20% 가량을 지출하고 있어 의료비와 사망 관련 비용 간에는 밀접한 관계가 있는 것으로 확인되었다(정형선 외, 2007; 석상훈, 2012).
보건학자들의 실증분석에 따르면, 일반적으로 같은 연령대의 사람이라 하더라도 1인당 사망관련 비용은 생존자 비용의 5∼20배에 달하는데, 이는 사망 직전에 의료비가 집중적으로 지출되는 경향이 있기 때문이라고 보고하였다(ENEPRI, 2006; 건강보험정책연구원, 2011).
구체적으로 네덜란드의 경우 사망자의 의료비용은 생존자에 비해 13.5배가 높고, 생애 마지막 의료비용의 대부분은 병원에서 소비되었다고 보고한 바 있다(Polder et al., 2006).
한편, Fuchs(1984)는 고령인구의 비율이 증가하면 의료비가 따라서 증가한다는 기존 학설을 비판하고 의료비는 ‘연령(age)’이 아니라 ‘사망 직전에 집중적으로 지출하는 비용’에 직결된다는 ‘사망까지의 기간(time-to-death)’ 가설을 제기했다(정형선 외, 2007).
이와 관련하여 Werblow et al.(2007)은 사망자와 생존자 집단간의 의료비용을 연구한 결과, 연령은 의미 있는 영향이 없었으나 사망근접(Proximity to death)이 유의한 양의 관계를 가지는 것으로 확인되었다.
미국의 경우에도 만성질환으로 인한 사망 1년 전에 집중적으로 의료비를 지출하는데 이는 전체 메디케어(Medicare) 지출의 약 30%를 차지하고(Shugarman et al., 2009), 사망 전 90일 동안 전체 의료비의 60%를 지출하며(Buntin et al., 2004), 암으로 사망하는 경우 사망 전 1년 특히 마지막달에 지출이 집중된다고 보고되었다(Brown et al., 2002).
이와 같이 의료비 증가는 사망 전(end-of-life)의 집중적인 의료이용과 관련성이 크다는 학설을 기초로 본 연구에서는 고령자 사망 전 의료이용에 주목한다.
한편, 의료이용 모형 중 가장 대표적인 것이 앤더슨 모형(Andersen model)이다. 사회구조적 요인을 강조하는 모형인 앤더슨 모형은 의료서비스 이용에 영향을 주는 요인들을 규명하기 위한 포괄적인 수요모형으로 의료서비스 이용행태에 대한 예측력이 높아 가장 널리 이용되고 있다(건강보험정책연구원, 2011).
이러한 맥락에서 본 연구는 앤더슨 모형(Andersen, 1995)에 입각하여 고령자 사망 전 의료비 지출을 결정하는 요인을 규명하고자 함이 목적이다.
고령화와 함께 의료이용 문제에 대한 중요한 정책적 관심이 대두됨에 따라 그동안 많은 관련 연구가 진행되었는데, 주로 생존 노인의 의료비 지출, 의료비 결정요인을 분석하는데 초점이 맞추어져 왔다. 그러나 생애 마지막 시기의 의료비에 대한 연구는 희소하며, 사망자집단의 의료이용에 대한 다양한 원자료를 보완하여 사망시점과 의료비 지출에 대한 연구가 확대되어야 한다. 이에 본 연구는 고령화연구패널조사(KLoSA)의 패널 특성을 활용하여 2차(2008년)∼5차(2014년) 사망자패널자료에서 사망관련 정보를 확인하고, 사망한 고령자의 2006년(1차 기본조사) 생애 마지막 시기 정보를 추적하였다.
2. 이론적 배경 및 선행연구 검토
1) Andersen 모형
앤더슨 모형(Andersen Model of Health Service Utilization)은 의료서비스 이용 요인을 살피는 주요 모형으로 개인체계내적 및 외적요인들을 고려한 상태에서 의료서비스 이용을 살펴보는 통합적인 모형이다(강상경, 2010). 보건의료서비스 이용에 관한 행동주의 모델(Behavioral Model of Health Service Use)은 개인행동의 특성, 환경의 특성, 개인과 사회 환경의 상호작용으로 설명될 수 있는데, Andersen은 1960년대 말 초기 모델을 설정한 이후 많은 적용, 비판, 수정을 거듭하며 보건의료서비스 이용을 설명하는 근간이 되어왔다(Andersen, 1995; 강소랑 외, 2012). 초기 앤더슨 모형은 의료서비스 이용을 결정하는 요인에 대하여 선행요인(Predisposing Factors), 가능요인(Enabling Factors), 욕구요인(Need Factors)으로 구분하여 설명한다(Andersen & Newman, 1973).
선행요인은 의료서비스 이용에 대한 욕구가 발생하기 이전부터 가지고 있던 특성을 말하며 개인의 인구사회학적 특성이나 사회경제학적 특성(연령, 성별, 교육, 직업 등)을 포함한다(Andersen & Newman, 1973; Andersen, 1995). 가능요인은 의료서비스에 대한 욕구가 생겼을 때 서비스에 대한 접근성에 영향을 미치는 요인으로 소득, 개인 및 가족 자원, 사회적 관계 등이 포함된다(Andersen & Newman, 1973; Andersen, 1995). 즉 근로소득, 부동산소득, 금융소득, 연금소득 등의 소득요인뿐 아니라, 가족의 지지, 지역사회의 서비스 여건 등이 의료서비스 이용에 영향을 줄 수 있다는 가정에 기반한다(송인욱, 원서진, 2014).
욕구요인은 의료서비스를 이용하는데 가장 직접적인 원인이 되는 요인으로서 실제 의료서비스를 필요하게 만드는 건강수준과 관련된 요인이다. 개인이 인지하고 있는 주관적 건강상태나 의료서비스가 필요한 건강상태인 질환이나 장애 등의 요인을 포함한다(Andersen & Newman, 1973).
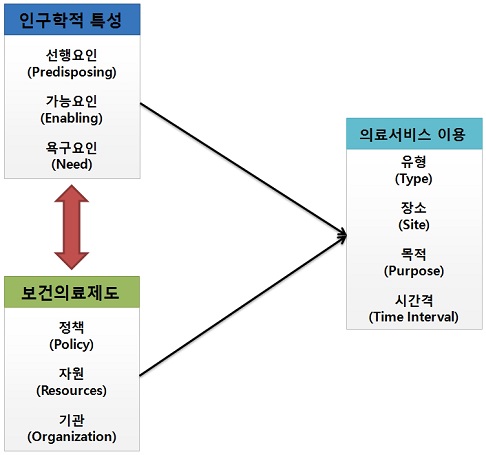
한편 1970년대에 앤더슨은 선행요인, 가능요인, 욕구요인을 인구학적 특성(population characteristics)으로 결합하고, 보건의료체계(health care system, 보건정책, 자원, 기관)를 분리하여 상호보완관계로 설정하였다. <그림 1>과 같이 앤더슨 모형은 의료서비스 이용의 결정요인을 살펴보는데 유용한 개념적인 분석틀을 제공한다. 특히, 1970년대에 수정된 앤더슨 모형은 인구사회학적 특성이나 사회구조적 특성, 이용자의 욕구, 보건의료정책 분야까지 포괄하고 있어 고령자 사망 전 의료비용 행태에 대해 전반적으로 살펴볼 수 있는 유용한 분석틀이라고 할 수 있다.
2) 선행연구 검토
본 연구와 관련된 선행연구는 Andersen 모형을 이용한 연구(강상경, 2010; 강소랑, 문상호, 2012; 송태민, 2013)와 노인을 대상으로 의료비 결정요인을 분석한 연구(심영, 1997; 김미혜, 김소희, 2002; 이호성, 2004; 유형식, 2005; 윤정혜 외, 2010; 노승현, 2012; 석상훈, 2012)로 정리할 수 있다.
먼저 Andersen 모형을 이용하여 의료서비스에 영향을 미치는 요인을 도출한 연구는 다음과 같다.
노년기 외래의료이용 예측요인을 초기 노년기(75세 미만)와 후기 노년기(75세 이상)로 구분하여 접근한 강상경(2010)은 다중집단분석 결과 초기 노년기의 노인들이 후기 노년기의 노인들 보다 외래의료이용 횟수가 상대적으로 빨리 증가함을 보고하였다. 앤더슨 모형의 분석결과, 선행요인들인 성별, 연령, 교육수준, 기초생활수급여부가 외래의료서비스 이용궤적에 영향을 미쳤고, 자원요인 중 소득은 외래진료 횟수에 영향을 주지 않았지만 긍정적 가족관계를 가진 노인들의 외래진료 횟수는 빠르게 증가함을 발견하였다. 욕구요인 중에서는 주관적 건강상태와 만성질환이 외래진료 횟수와 유의한 상관관계가 있음을 확인하였다. 즉, 선행요인, 자원요인, 욕구요인들의 상당수가 외래의료이용에 유의미한 관계가 있었지만, 자원(가능)요인보다는 욕구요인들이 외래이용궤적에 크게 영향을 주는 것으로 나타났다.
강소랑과 문상호(2012)는 중·고령자들의 건강행태, 건강상태, 개인적 속성, 의료접근성 등과 의료이용 간의 영향관계를 앤더슨 모형을 사용하여 규명하였다. 구조방정식모형(SEM) 분석결과, 건강행태, 개인적 속성, 건강상태가 의료이용에 직접적인 영향을 미치고 있음을 확인하였다. 다시 말해, 선행요인, 가능요인, 욕구요인은 중고령자의 의료이용에 직접적인 관련성을 보였지만, 제도요인(의료접근성)은 건강상태를 매개로 하여 의료이용에 간접적인 영향을 미치고 있음을 보고하였다.
스트레스 취약요인(우울, 문제음주, 스트레스)을 매개변수로 설정한 송태민(2013)의 연구에서는 외래의료서비스 이용의 결정이 선행요인(성별, 교육수준), 가능요인(소득, 의료보장), 욕구요인(만성질환, 장애유무)에 영향을 받으며, 스트레스 취약요인을 매개하여 의료이용에 영향을 준다는 것을 구조모형을 통하여 검증하였다.
한편, 노인의료비를 종속변수로 사용하여 의료비 결정요인을 분석한 연구는 다음과 같다.
노인은 다른 연령층에 비해 만성질환 이환율이 매우 높기 때문에 의료비가 가계에 큰 부담요인이 되고 있다는 점을 부각시킨 김미혜, 김소희(2002)는 의료비 부담(가구소득 대비 의료비 지출액)을 종속변수로 하여 만성질환 노인의 의료비 결정요인을 분석하였다. OLS 회귀분석 결과, 연령, 가구유형(노인단독가구), 소득, 만성질환 수, 일상생활수행능력, 상용치료원(병원, 보건소) 변수가 의료비 부담에 유의미한 영향력을 나타냈고, 월소득이 가장 큰 영향력을 갖는 변수로 제시되었다. 노승현(2012)의 연구도 과부담 의료비를 종속변수로 사용했으나, 60세 이상 장애노인을 분석대상으로 삼았다. 패널로짓분석 결과, 연령이 높을수록, 배우자가 있을수록, 내부 장애인의 경우, 건강상태가 나쁠 때, 만성질환이 있을 때, 가구원수가 많을수록, 장애가족비율 및 노인가족비율이 높을수록, 빈곤·비수급가구에 속할 때 과부담 의료비 위험이 높아지는 것으로 나타났다.
노인가계의 의료비 지출비중에 대한 영향요인을 확률효과 토빗 모형을 사용하여 추정한 석상훈(2012)의 연구에서는 사망자의 존재여부와 사망 시 연령이 의료비 지출비중에 주요한 요인임을 확인하였다. 또한, 가구주가 여성일수록, 고령자일수록, 고학력자일수록, 유배우자일수록, 광역시 이상 거주 할수록, 질환이나 장애가 있을수록, 국민건강보험 가입자일수록 의료비 지출비중은 증가하는 반면, 민간건강보험 가입자일수록 의료비 지출 비중은 감소함을 발견하였다. 심영(1997)의 연구에서도 소득, 거주지역, 질환여부가 노인의 의료비 지출에 유의한 영향을 미치는 요인으로 보고되었다. 대전, 논산지역 노인정의 노인들을 대상으로 설문조사를 실시한 이호성(2004)의 연구에서는 의료비부담에 결정적 영향을 미치는 요인으로 가계소득이 도출되었으며, 그 외 병원이용빈도, 건강유지방법, 건강상태, 가족의 지지, 정기적 모임 참석빈도 등도 의료비 부담에 정적인 영향을 나타냈다.
사망자 가족 면접조사를 통해 노인의 사망 전 6개월 간 의료비 결정요인을 분석한 유형식(2005)의 연구에서는 연령이 증가할수록 총의료비 지출은 낮아지는 경향을 보였고, 소득, 재산, 보완대체요법, 사망원인이 암일수록 총의료비 지출은 증가하는 것으로 나타났다. 윤정혜 외(2010)의 연구는 중·고령자 단독가계의 의료비 지출 영향요인으로 질환, 장애, 성별(여성가구주), 부채, 취업(가구주), 교육수준, 소득 등이 유의미한 변수로 확인되었다(<표 1> 참조).
이상과 같이 기존 연구에서 나타난 연구 성과와 더불어 본 연구에서는 분석모형, 분석자료 측면에서 다음과 같이 보완하고자 한다.
기존연구에서는 초기 앤더슨 모형(선행요인, 가능요인, 욕구요인)을 이론적 모형으로 정립하여 분석에 사용하고 있으나, 본 연구는 1970년대 수정된 앤더슨 모형을 사용하여 제도 및 정책요인을 추가하였다.
강소랑, 문상호(2012)의 연구에서 제도 및 정책요인을 추가하여 분석하였지만, 하위변인(건강보험, 민간의료보험, 보건소, 건강검진)들이 제도 및 정책요인을 충분히 대변해 주지 못하며, 분석방법(SEM)의 한계로 인해 Andersen이 언급한 상호작용효과까지 파악하진 못한 한계점이 존재한다. 또한, 노인의료비를 종속변수로 투입한 기존 연구들도 정책변수가 국민건강보험으로 한정되어 있다. 이로써 본 분석모형은 초기 앤더슨 모형의 요인들뿐만 아니라 제도·정책요인들의 영향력을 파악할 수 있고, 선행·가능·욕구요인들과 제도·정책요인의 상호작용효과까지 확인할 수 있으며, 추후 정책개입과 연결될 수 있다.
한편, 분석자료는 고령화연구패널조사(KLoSA)의 사망자패널자료를 중심으로 한다.
기존 연구 대다수의 종속변수는 사망 직전 의료비(생애말기 의료비)가 아닌 노인을 대상으로 한 보건의료비이며, 사망시점을 독립변수로 포함한 연구는 희소하다.
고령화와 의료비의 관계를 연구한 학자(Stearns & Norton, 2004; Busse et al., 2012)들은 개인의료비에 ‘사망 시점(time to death)’을 포함해야 한다고 주장한다. 그 중 Busse 등(2012)은 사망시점이 연령보다 중요한 의료비 결정요인임을 도출한 바 있다. 그러므로 KLoSA의 사망자패널자료는 사망자 패널의 사망시점 정보가 조사되어 있어 사망시점과 사망의료비에 대한 연구가 가능하다.
또한, 패널 특성을 활용하여, 사망자의 사망당시 정보와 생애 마지막 시기 정보에 관한 변수들을 결합시켜 독립변수로 활용함으로써 인과관계분석의 가정(시간적 선행성)에도 충족한다.
3) 사망자의 사망 전 의료비 분포
본격적인 분석을 진행하기 전에 선행연구에서 통계적 유의미성을 나타낸 변수들을 중심으로 「고령화연구패널」에서 나타나고 있는 사망 전 의료비 분포를 살펴보도록 한다.
<표 1>에서 노인의료비에 영향력을 나타낸 공통적인 변수는 성별, 연령 등이다.
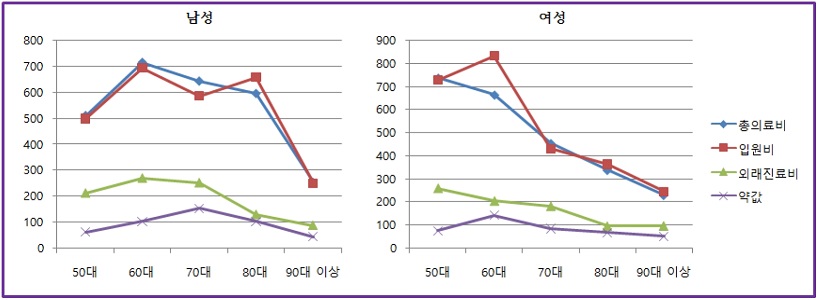
<그림 2>의 성별에 따른 사망 전 총의료비의 평균을 보면, 50대 사망자만 여성이 높고, 다른 연령대에서는 남성의 사망 전 총의료비가 높음을 보여주고 있다.
미국 Medicare 암 사망자의 사망 1년 전 의료이용에 있어 성별차이를 분석한 Shugarman et al.(2007, 2008)은 남성보다 여성에서의 의료이용이 많음을 보여주었고, 2004년 연구에서는 사망 2년 전과 3년 전에는 여성이 남성보다 의료비 지출이 많았지만, 생애 마지막 해는 남성이 여성보다 더 많이 지출함을 발견하였다. 또한 사망자의 성이 의료비 결정요인과 관련이 없다는 연구결과도 있다(Mapel et al., 2002).
본 연구의 종속변수인 ‘고령자 사망 전 의료비’는 사망하기 1∼2년 전이다. 따라서 사망 전 의료비를 어떻게 정의하느냐에 따라 의료비 분포 차이가 존재할 것이다.
한편, 60대를 기점으로 사망당시 연령이 증가할수록 의료비의 지출이 점점 감소하는 것을 관찰할 수 있다. 그 이유로는 많은 노인들이 이미 여러 의료기관에서 충분한 의료서비스를 받았고, 이제는 더 많은 의료 처치를 받더라도 신체적 기능이 약해져 있기 때문에 계속해서 의료서비스를 받는다 하더라도 큰 효과가 없거나 회복할 가능성이 거의 없다는 점이 제시된다(이선미 외, 2011).
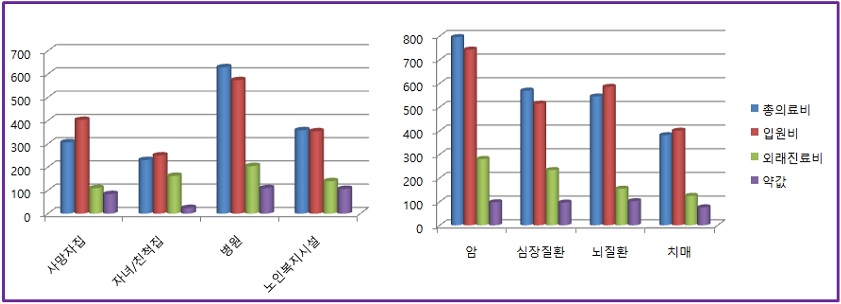
<그림 3>은 고령자의 사망당시 장소와 질환유형별 의료비를 보여준다.
예상했던 바와 같이, 병원에서 사망한 고령자의 입원비, 외래진료비, 약값, 총의료비가 가장 크게 나타난다.
만성질환은 <표 1>에서도 의료비 결정요인에 상당히 유의미한 변수로서, 암, 심장질환, 뇌질환, 치매는 「고령화연구패널조사」에서도 가장 높은 사망원인이다. 이들 질환은 총의료비에서 입원비가 차지하는 비중이 매우 크다. 미국 Blue Cross & Blue Shield 암환자들의 생애 마지막 해에 이용한 의료서비스 중 가장 높은 비용을 차지한 것은 병원비였으며, 이의 대부분은 사망 전 2달 동안 집중적으로 사용되었다(Lubitz & Prihoda, 1984; 이선미 외, 2011 재인용). Hoover 등(2002)의 연구에서도 생애 마지막 의료비용에 가장 큰 영향을 미치는 요인은 병원입원진료비라고 보고하면서, 사망을 한달 전에 미리 정확하게 예측할 수 있다면 입원진료비의 50%를 절감하는 것이 가능할 것이라 언급하였다.
특히, 암, 심장질환, 뇌질환은 4대 중증질환에 속하면서 의료비 부담이 매우 크기 때문에, 보건복지부는 2013년부터 2016년까지 순차적으로 의료보장성 강화를 추진하고 있다.
이와 같이 기존연구에서 ‘의료비’ 결정요인에 영향력을 나타낸 변수를 본 연구의 분석모형에도 투입시킴으로써, 고령자 사망 전 의료비와 의료비 지출 분포에 어떠한 영향을 미치고 있는지 실증적으로 살펴보고자 한다.
3. 연구 설계
1) 분석자료 및 분석대상
본 연구는 앤더슨 모형(Andersen, 1995)에 입각하여 고령자 사망 전 의료비 지출을 결정짓는 요인을 분석하는데 목적이 있다. 선행요인(Predisposing factors), 가능요인(Enabling factors), 욕구요인(Need factors), 정책 및 제도요인(Health care system)이 사망 전 의료비에 미치는 영향을 분석하기 위해서는 사망자에 대한 사망정보 및 사망 전 생애 마지막 시기 정보 확보가 필수적이다. 이를 위해 고령화연구패널조사(Korean Longitudinal Study of Ageing: KLoSA)에서 제공하고 있는 2차(2008)~5차(2014) 사망자패널자료와 1차(2006) 기본조사 자료를 이용하였다. 「고령화연구패널조사」의 패널 특성을 활용하여 2008년~2014년 조사 때 사망한 고령자를 확인한 뒤 그들의 2006년 생애 마지막 시기 정보를 추적하였다.
「고령화연구패널」에서 2014년까지 사망자수는 총 1,261명(2008년: 187명, 2010년: 309명, 2012년: 327명, 2014년: 438명)이며, 그 중 본 연구에서 사용된 분석대상은 사망자 가운데 2006년 1차 조사 당시 원표본으로서 조사 성공된 고령자로 총 764명이다.
2) 분석방법 및 분석모형
본 연구는 초기 앤더슨 모형(선행, 가능, 욕구요인)을 활용한 기존연구와는 달리 보건의료제도(Health care system: policy, resource, organization)를 결합한 1970년대 수정된 행동주의 모델(Behavioral Model of Health Service Use)을 기반으로 한다. 앤더슨은 인구학적 특성(Predisposing, Enabling, Need)이 보건의료제도와 상호보완관계가 될 수 있음을 지적하였다. 이에 따라 본 연구에서도 선행, 가능, 욕구요인이 정책 및 제도요인과 상호작용효과가 있는지 다원분산분석(Multi-factor ANOVA)을 통해 추정하였다. 이와 같은 상호작용변수로 인해 고령자 사망 전 의료비 지출의 구조적 변화를 설명할 수 있다. 또한, 고령자 사망 전 의료비에 미치는 영향을 분석하기 위해 통상적인 OLS(Ordinary Least Squares)를 이용하고, 의료비 지출 분포에 미치는 영향은 분위회귀분석(Quantile Regression)을 사용한다.
통상적인 OLS는 평균적인 수준에서 독립변수와 종속변수의 관계를 파악하는데 매우 유용하지만, 의료비처럼 비용 격차가 크고 이분산성이 나타나는 경우 종속변수의 수준별로 독립변수의 영향력이 다르게 나타날 수 있다. 사망 전 의료비의 수준별로 구분하여 분석이 가능하다면 결정요인들의 영향력이 조건부 τ분위마다 어떻게 다르게 나타나는지 확인 할 수 있을 것이다. 따라서 종속변수의 조건부 분포의 각기 다른 지점에서 종속변수와 독립변수의 관계를 살펴보기 위한 가장 대표적인 분석방법이 분위회귀분석(Quantile Regression Analysis)이다(양승철, 2014).
이와 같이 OLS(최소제곱법)의 경우 양의 잔차(residual) 또는 음의 잔차에 상관없이 모든 잔차제곱들의 합을 최소화하는 계수(β)를 추정하나, Quantile Regression은 음의 오차의 절대값에(1-q)를 곱하고 양의 오차의 절대값에 q를 곱한 값들의 합을 최소화한 계수(βq)를 linear programming에 의해 추정한다.
| (1) |
또한, OLS는 분위수(Quantile)에 상관없이 하나의 계수를 추정하나, Quantile Regression은 q(0<q<1) 분위수별로 각각의 계수를 추정하면서, 모든 표준오차는 400회의 재표본 추출에 의한 bootstrap method에 의해 추정된다(정완교, 2012).
분석모형은 다음과 같다.
| (2) |
식(2)의 종속변수인 사망 전 의료비(ln(D))는 민간의료보험을 뺀 본인부담(사망자 본인, 자녀 및 친인척) 총의료비이며, 입원, 외래진료 및 응급실 이용, 약값으로 측정되었다.1) 분석모형에 투입된 독립변수는 앤더슨 모형에 입각하여 도출한 선행요인, 가능요인, 욕구요인, 정책 및 제도요인(보건의료제도)이 사용되었으며, 앤더슨(Andersen, 1995)의 연구와 선행연구들에 근거한 변수들로 구성되어 있다.
선행요인(Predisposing factors)의 주요변수로는 사망당시 연령, 성별, 교육수준이고, 가능요인(Enabling factors)은 배우자유무, 가구유형, 사회적 관계, 거주지역, 가구소득(ln(I)), 자산(ln(A))으로 구성되어 있다. 욕구요인(Need factors)은 사망유형, 사망1주일 전까지 앓았던 만성질환의 수, 암, 심장질환, 뇌졸중 진단여부, 사망 전 인지기능, 사망 전 장애판정여부, 사망 전 규칙적인 운동여부, 사망 전 주관적으로 느꼈던 건강상태, 일상생활수행능력(ADL)이 투입되었다. ADL은 기본적인 일상생활 수행 능력을 평가하는 척도로 7문항에 대한 ADL 점수를 합산하여 점수가 높을수록 일상생활을 하는데 있어 전적으로 다른 사람의 도움이 필요한 것으로 평가된다. 또한, 정책 및 제도요인(Health care system)의 주요변수로는 국민건강보험제도(의료급여), 민간의료보험 가입여부, 호스피스(병동)시설 이용 여부, 사망당시 장소, 사망 전 노인복지시설 및 지역보건복지서비스 이용 여부로 구성되었다(<표 2> 참조).
이와 같은 분석모형은 사망자의 사망당시 정보와 생애 마지막 시기 정보에 관한 변수들을 결합시켰기 때문에 time leg을 고려한 인과관계분석이 가능하다.
4. 고령자 사망 전 의료비 분석 결과
1) 기술통계분석
<표 3>은 회귀분석에 투입될 주요 변수들의 기본 통계값을 나타낸다. <표 3>은 고령화연구패널(KLoSA) 2008~2014년도 사망자 표본에서 본 연구에 사용된 최종분석대상 764명에 대한 기술통계값이며, 사망당시와 사망 전 시기(사망 전 생애 마지막 시기) 특성을 알 수 있다.
선행요인에 포함된 사망당시 개인의 평균 연령은 77.37세이며, 남성의 비율은 53.9%이다. 교육수준의 경우 초등학교 졸업자가 70.7%로 제일 많으며, 대학교 이상 졸업자가 4.2%로 가장 적게 나타났다. 가능요인에 포함된 변수로서 배우자가 있는 사망자는 63.7%이고, 1세대 가구가 52.0%로 가장 많았다. 생전에 친한 사람들과 만나는 횟수(사회적 관계)는 평균 한 달에 한번 정도였고, 68.6%가 대·중소도시에 거주하고 있었다. 가구의 연간 총소득은 평균 1,259만원이며, 자산(부동산, 금융, 기타자산)은 평균 4,953만원을 보유하고 있었다.
욕구요인의 경우, 병사로 사망한 분석대상자가 88.6%로 가장 많았고, 만성질환은 사망 1주일 전까지 평균 1.4개 정도 앓고 있었다. 4대 중증질환 중 암, 심장질환, 뇌졸중(뇌혈관 질환)진단을 받은 사망자 비율은 각각 14.8%, 9.4%, 16.9%이며, 12.3%가 장애판정을 받았다.
사망 1개월 전 인지기능은 평균 2.8로서 나쁨~보통정도의 인지력을 보였다. 생애말기에 규칙적인 운동을 한 사망자 비율은 26.6%이고, 주관적인 건강상태는 평균 2.3정도로 나쁜 편이라고 응답하였으며, 일상생활능력(ADL)도 0.8점 정도로 매우 낮게 나타났다.
보건의료제도(정책 및 제도)요인의 경우, 88.5%의 사망자가 국민건강보험제도에 가입되어 있었고, 민간보험을 보유하고 있는 사망자는 3.8%에 불과했다. 사망 직전 호스피스 시설(병동)을 이용한 사망자의 비율은 2.7%였고, 64.8%의 사망자가 병원에서 사망하였다. 생전에 양로원이나 노인복지시설(요양병원 제외)을 이용한 사망자는 3.4%로 나타났다.
한편, 종속변수인 사망 전 평균 의료비용(본인부담의료비)은 516만원으로서, 중위값 217.5만원보다 크다. 따라서 고령자 사망 전 의료비 지출의 분포는 평균값이 중위값보다 큰 오른쪽으로 치우친(skewness=4.64) 분포를 보인다. 사망 전 의료비용의 0.1분위수 값은 15만원, 0.25 분위수 값은 50만원, 0.75분위수 값은 600만원, 0.9분위수 값은 1,300만원으로, 0.9분위수의 값은 0.1분위수의 값의 약 87배에 달한다. 이처럼 사망자 집단의 사망 전 의료비 분산은 대단히 크기 때문에 의료비용의 평균값뿐만 아니라 의료비 지출의 분포를 면밀히 살펴보아야 한다.
2) 다원분산분석(Multi-factor ANOVA)
<표 4>는 앤더슨의 ‘행동주의 모델’이 ‘사망 전 의료이용’에서도 적용되는지, 즉 인구학적 특성(Predisposing, Enabling, Need)이 보건의료제도와 상호보완관계가 될 수 있는지 추정한 결과를 보여준다. 사망 전 의료비에 영향을 미치는 집단변수로는 사망당시 연령대(선행요인), 가구유형(가능요인), 사망유형(욕구요인), 사망당시 장소(정책 및 제도요인)로 구성되어 있다. 주효과에서는 사망당시 연령대를 제외한 사망장소, 가구유형, 사망유형에서 집단간 사망 전 의료비 평균에 차이가 있음을 알 수 있다. 한편, 사망당시 연령대는 주효과로서 사망 전 의료비에 통계적 유의미성이 나타나지 않지만, 사망장소와 결합하면 상호작용효과가 있음을 보여준다. 사망장소와 사망당시 연령대의 각 범주별 사망 전 의료비(log) 평균을 살펴보면(<표 5> 참조), 60대, 80대, 90대 이상에서는 병원에서 사망한 경우 사망 전 의료비 평균이 가장 높은 반면, 50대에서는 복지시설, 70대에서는 자녀 또는 친척집에서 사망한 경우 사망 전 의료비 평균이 가장 높게 나타났다.
이러한 결과를 통해 앤더슨이 지적한 두 요인변수(선행요인*정책 및 제도요인)의 상호작용효과는 ‘사망 전 의료비용’을 종속변수로 투입한 모형에서도 존재한다고 판단할 수 있다.
3) OLS, 분위회귀분석(Quantile Regression) 결과
<표 6>은 선행요인, 가능요인, 욕구요인, 보건의료제도의 변인들이 고령자 사망 전 의료비 지출과 의료비 지출의 분포에 미치는 영향을 보여준다. 각각의 요인들이 사망 전 의료비에 미치는 영향은 통상적인 OLS(Ordinary Least Squares)를 이용하고, 요인들이 의료비 지출의 분포에 미치는 영향은 분위회귀분석을 사용한다.
먼저 OLS 분석결과, 선행요인과 가능요인의 변수들은 사망 전 의료비 지출에 통계적으로 유의하지 않음을 보여주었다. 그에 비해 욕구요인과 보건의료제도는 고령자 사망 전 의료비용에 영향을 미치는 결정요인임이 판명되었다. 사망자가 암진단을 받았을 경우 의료비는 통계적으로 유의하게 증가하는 것으로 나타났고, 사망유형이 미상일 경우 병사에 비해 의료비는 감소하는 것으로 나타났으며, 사망 전 인지기능이 좋을수록 의료비 지출은 12.6% 감소할 확률이 있는 것으로 나타났다. 또한 생전에 규칙적으로 운동한 사망자는 의료비용이 22.5% 감소할 확률을 보였다.
이와 같이 욕구요인은 실제 의료서비스를 필요하게 만드는 건강수준과 관련된 요인으로서 의료비를 지출하게 하는 직접적인 요인으로 작동하는 것으로 보인다.
보건의료제도(정책 및 제도요인)에서는 국민건강보험 가입자일수록 의료비 지출확률은 유의하게 증가한 반면, 민간보험은 의료비 지출에 통계적 유의미성을 나타내지 않았다. 또한, 고령자 본인의 집보다 병원에서 사망한 경우에 의료비 지출 확률이 크게 나타나, 사망 전 의료비의 대부분은 병원에서 소비한다고 할 수 있다.
한편, 호스피스2) 병동을 이용하고, 사망한 경우 의료비용 증가에 뚜렷한 영향을 미치고 있음이 나타났다. 호스피스 병동의 하루 평균 진료비가 1만 5천원(5인실 기준) 정도임에도 불구하고 사망 전 의료비가 증가하는 원인은 고액의 의료비가 필요한 주로 말기 암환자가 호스피스 완화의료 대상자로서 호스피스 혜택을 받기 전에 이미 많은 의료비를 사용했기 때문이라 사료된다. 「고령화연구패널조사」에서도 호스피스 병동 총 입원기간이 평균 16일 정도이며, 임종이 임박한 시기에 호스피스를 선택하기 때문에 환자 및 가족이 충분한 의료서비스를 받지 못하고 있다. 또한, 호스피스 병동이 많지 않다는 점과 호스피스 완화의료 대상 질환도 한정되어 있는 점이 문제로 지적된다.
분위회귀분석 추정결과, 남성은 여성에 비해 0.5분위, 0.75분위에서 사망 전 의료비가 통계적으로 유의미하게 감소하는 것으로 나타났다. 성별은 OLS에서는 유의하지 않은 변수였으나, 0.5/0.75분위에서만 유의하게 도출되었다. 이는 신체적 특징이나 사회구조적 특징 때문에 여성이 남성보다 건강생태가 더 좋지 않아서 의료이용이 많다는 Kaur et al.(2007)의 연구결과와 연결 지을 수 있다.
사망자의 교육수준 중 고등학교 졸업자만 0.75분위에서 통상최소제곱법(OLS)과 동일하게 유의미한 변수로 도출되어 고등학교 졸업자는 초등학교 졸업에 비해 사망 전 의료비 지출이 많음을 알 수 있다.
사망당시 연령은 모든 분위의 사망 전 의료비용에 통계적 유의미성이 나타나지 않은 바, 이와 같은 결과는 생존자의 노인의료비를 종속변수로 사용하고 있는 기존연구(Crystal et al., 2000; 김미혜, 김소희, 2002; 노승현, 2012) 결과와는 일치하지 않는다. 즉, 생존자의 경우 연령이 높을수록 의료비 지출도 증가하는 것으로 나타나지만, 사망 전 의료비는 연령이 높을수록 감소(-)하거나3) 통계적으로 유의미하지 않게 나타날 수 있다. 따라서 본 분석결과는 노인의료비는 ‘나이의 함수’라기보다는 ‘사망에 이르는 시간의 함수(사망 직전에 집중적으로 지출하는 비용)’라는 결론을 도출한 선행연구(fuchs, 1984; 정형선 외, 2007)의 결과를 지지한다.
가능요인에서는 0.9분위에서 유배우자일수록 사망 전 의료비가 유의하게 증가하는 것으로 나타났고, 가구유형의 경우 0.1분위에서 단독가구에 비해 1세대 가구일수록 사망 전 의료비가 증가하는 것으로 나타났다. 배우자유무는 사망 전 비교적 많은 의료비를 지출한 0.9분위에서만 유의하게 도출된 변수이다. 배우자로부터 많은 재정적 도움을 받는 고령자는 사망 전 의료비 지출도 많을 것으로 여겨진다. 또한, 0.9분위에서 사망 전 중소도시에 거주했던 사망자는 대도시 거주 고령자보다 유의하게 의료비 지출이 증가하는 것으로 나타났다.
의료서비스를 이용하는데 있어 경제적 접근성을 높일 수 있는 변수가 바로 소득과 자산이다. 가구소득은 사망 전 의료비 지출에 통계적 유의미성이 보이지 않았지만, 자산은 사망 전 비교적 적은 의료비를 지출한 0.25분위에서만 유의미하게 나타났다. 소득의 경우, 모든 분위별로 유의하지 않은 변수로 생존 노인의 의료비용을 종속변수로 사용한 기존연구 결과와 다르다. 생존하고 있는 노인에게 경제적인 여력은 건강한 삶을 유지하고자 하는 의료이용 욕구를 증가시킬 뿐 아니라, 그러한 욕구를 충족시킬 수 있는 조건이지만, 사망을 앞 둔 노인에게는 국민건강보험이나 민간의료보험에 따른 의료비 지출의 영향력이 더 큰 것으로 보인다.
욕구요인에서는 0.1분위를 제외한 모든 분위에서 사망유형이 미상일 경우 병사에 비해 사망 전 의료비가 감소할 확률이 있는 것으로 나타나, 예상한대로 사망유형에 따른 고령자 사망 전 의료비는 병사가 가장 큰 영향을 미치는 것으로 보인다.
암 진단 사망자는 0.9분위에서 0.1분위로 갈수록 사망 전 의료비에 대한 영향력이 크며, OLS 결과 내 암 진단의 계수(1.023)는 Quantile Regression 결과 내 0.25분위수 계수(1.101)와 0.5분위수 계수(0.898) 사이의 크기이다.
심장질환은 0.75분위, 뇌졸증은 0.9분위, 장애판정은 0.9분위에서만 고령자 사망 전 의료비에 통계적으로 유의한 영향력을 보여, OLS에서는 도출되지 않았지만 0.75분위 이상 비교적 많은 의료비를 지출할수록 심장질환, 뇌졸중, 장애판정의 중요도가 높다고 할 수 있다.
또한, 사망 전 인지기능이 좋을수록 의료비 지출은 0.25분위에서 23.2%, 0.5분위에서 15.7%감소할 확률이 있는 것으로 나타나 사망 전 의료비가 중위값 이하일수록 고령자의 사망 전 인지기능이 중요함을 알 수 있다.
OLS와 동일하게 도출된 생전에 규칙적인 운동을 한 고령자는 0.9분위에서 의료비 지출이 40.7%나 감소할 확률이 있는 것으로 나타났으며, 일상생활수행능력이 높을수록 0.25분위에서 의료비 지출이 8.52% 감소할 확률이 있는 것으로 나타났다. 최근 생활 수준 및 의식 수준 향상, 수명 연장으로 건강에 대한 관심이 증가되면서 평상시의 건강한 생활습관이 건강 유지에 중요하고, 질병을 예방하는 것이 질병을 치료하는 것보다 건강관리에 있어 더 바람직하며, 건강할 때 사람을 교육시키는 것이 질병을 치료하는 것보다는 비용면에 있어서 더 경제적이라는 견해가 대두 되었다(Pender, 1986; 강소랑 외, 2012 재인용). 따라서 규칙적인 운동과 같은 건강증진행위는 생애말기의 의료사용 및 의료비 감소에 기여하는 효과를 나타낼 것이다.
보건의료제도(정책 및 제도요인)에서는 OLS의 경우와 같이 모든 분위수에서 국민건강보험 가입자일수록 의료비 지출확률은 크게 증가한다. 저소득노인계층의 경우 의료급여제도를 통해 무료 또는 일부부담방식으로 의료서비스를 제공받고 있으나, 의료수요는 높고 생활이 어려운 건강보험가입 노인에게는 과중한 부담일 수 있을 것이다. 호스피스 병동을 이용·사망한 경우 0.25분위, 0.5분위, 0.75분위에서 사망 전 의료비에 대한 정(+)의 영향력을 나타낸다.
사망 장소가 병원인 경우, 모든 분위수에서 사망 전 의료비에 큰 영향력을 보이며, 사망자의 생애말기 1년간 진료비용에서 입원료(22.2%)와 주사료(24.7%)가 가장 큰 비중을 차지하고 있다는 신현철 외(2012)의 연구결과가 이를 뒷받침한다.
이와 같이 OLS와 마찬가지로 분위회귀분석 추정결과에서도 욕구요인과 정책 및 제도요인(보건의료제도)이 사망 전 의료비 지출에 결정적인 영향을 미친 요인임을 알 수 있다.
따라서 선행요인과 가능요인보다는 사망 전 의료비에 욕구요인과 제도요인이 상대적으로 강하다는 것을 발견하였다. 이러한 결과는 선행·가능요인은 일반적 고령자들이 노년기에 경험하는 현상이므로 고령자 간의 차이가 많지 않지만, 사망 전 건강수준 및 건강행태는 고령자에 따라서 다양하게 나타나기 때문인 것으로 사료된다. 이러한 점을 고려할 때, 고령자 사망 직전 의료서비스 뿐만 아니라 노년기 건강관련 예방 및 치료를 위한 정책적·실천적 개입이 필요할 것으로 보인다.
5. 결 론
본 연구는 고령자 사망 전 의료비 지출을 결정하는 요인을 규명하고자 함이 목적이고, 이를 위해 고령화연구패널(KLoSA) 2차(2008년)~5차(2014년) 사망자패널자료와 1차(2006년) 기본조사 자료를 결합하였다. 분석모형은 1970년대 수정된 Andersen 모형을 이론적 기반으로 하여 선행요인(Predisposing factors), 가능요인(Enabling factors), 욕구요인(Need factors), 정책 및 제도요인(Health care system)을 독립변수로, 사망 전 본인부담 총의료비를 종속변수로 투입하였다.
다원분산분석결과, 사망당시 연령대는 주효과로서 사망 전 의료비에 통계적 유의미성이 나타나지 않았지만, 선행요인(사망당시 연령대)과 정책 및 제도요인(병원에서의 사망)이 결합하면, 앤더슨이 지적한대로 의료서비스이용에 상호작용효과가 있음이 확인되었다.
OLS와 분위회귀분석 추정결과, 선행요인과 가능요인보다는 욕구요인과 정책 및 제도요인이 사망 전 의료비에 통계적 유의미성이 강하게 나타남을 보여주었다.
OLS와 분위회귀분석에서 동시에 통계적으로 유의미한 영향력이 나타난 변수들은 병사로 사망한 경우, 암으로 사망한 경우, 생전에 인지기능이 떨어지거나 규칙적인 운동을 하지 않은 경우, 국민건강보험가입자인 경우, 호스피스 병동을 이용한 경우, 병원에서 사망한 경우일수록 사망 전 의료비 지출이 증가함을 보여주었다.
앤더슨 모형에 입각하여 정리하면, 인구사회학적 특성이나 의료서비스의 사회적·경제적 접근성보다는 의료이용을 하는데 가장 직접적인 원인이 될 수 있는 건강수준과 보건의료제도 및 정책적 요인들이 사망 전 의료비용에 결정적인 역할을 하는 변인임이 규명되었다.
장래의 의료비 증가 추세와 관련해 주목받고 있는 것이 인구고령화 현상이다. 노인의료비용을 종속변수로 분석한 기존연구에서도 연령이 증가하면 그에 따라 노인 의료비 지출도 증가한다고 보고하고 있다. 신체적으로 허약한 노인들이 만성질환에 시달리는 것이 보통이고, 만성질환은 완치하는 것도 어렵기 때문에 노인 의료비 증가를 수반한다. 그러나 본 연구결과, 초고령의 노인이라고 해서 사망 전 의료비가 증가하지는 않는다. 60대를 기점으로 사망당시 연령이 증가할수록 사망 전 총의료비 지출이 점차 감소하는 것도 같은 맥락이다(<그림 2> 참조). 사망 전 의료비용이 높기 때문에 노인의료비가 계속해서 증가하는 것이다. 다시 말해, 고령화 시대로 되니 노인 인구가 많아졌고, 아무래도 젊은층 보다는 노인층들의 사망확률이 높다보니 사망 전 의료비는 대다수 노인층에서 발견되며, 이를 포괄하고 있는 노인의료비가 계속해서 증가할 수밖에 없는 것이다. 따라서 사망 전 의료비를 포함한 노인의료비 증가 요인은 연령이라기보다는 본 분석결과와 같이 사망원인, 사망유형, 사망장소, 보건의료제도 및 정책 등과 관련된 요인이라 할 수 있을 것이다.
본 연구의 결과는 다음과 같은 몇 가지 함의를 제공한다.
첫째, 욕구요인에서 생전에 높은 인지기능 및 일상생활수행능력, 규칙적인 운동을 수행한 고령자는 사망 전 의료비 지출이 감소하는 것으로 확인되었다. 이러한 결과는 보건복지적 개입에 있어서 의료 패러다임을 치료(cure)에서 건강예방 및 관리적(care) 접근이 필요하다는 것을 암시한다. 또한, 고령자 자신들도 질환 예방을 위한 정기적인 건강검진, 스트레스 관리, 규칙적 생활습관 등 철저한 자기관리가 중요할 것이다. 대안으로 정보통신기술(ICT)기반 디지털 헬스케어를 생각해 볼 수 있다. 디지털 헬스케어는 생체정보를 의료기기를 통해 측정하는 것에서 개개인이 스마트기기, 웨어러블/모바일 기기로도 측정이 가능하도록 하기 때문에, 질환관리를 의료기관의 역할로만 보는 것이 아니라 개인의 행동영역까지 포함한다. 이미 초고령 사회로 진입한 일본의 경우, 적극적인 디지털 헬스케어 정책을 펼쳐 활성화 되었고, 다양한 질환에 대한 개인맞춤형 의료서비스 및 의료비 절감의 효과도 가져올 수 있다는 점에 주목받고 있다.
둘째, 건강보험 보장성 강화를 통한 역할의 정립이 요구된다.
분석결과에서도 의료급여 수급권자에 비해 건강보험가입자일수록 사망 전 의료비 지출이 크게 나타난다. 전술한대로, 의료급여제도를 통해 의료서비스를 이용하는 노인계층을 제외한 생활이 어려운 건강보험가입 노인에게는 과중한 부담일 수 있다. 최근 5년간 건강보험료율은 계속해서 인상되어져왔다. 2013년 1.6%, 2014년 1.7%, 2015년 1.35%, 2016년 0.9%로 낮은 수치로 보이지만, 소득이 없는 노인가구일 경우 큰 부담이다. 따라서 건강보험의 급여수준을 높이고 건강보험을 적용받지 않는 비급여 의료비의 팽창을 억제해야 할 것이다.
셋째, 암과 같은 생애 말기케어가 필요한 계층을 위한 전달체계의 필요성이 요구된다.
암은 노인사망원인 1위를 차지하고 있고, 분석결과에서도 사망원인이 암일 경우 총의료비 지출이 현저히 큰 것으로 확인되었다. 생애 말기 환자 서비스를 위해서는 입원시설뿐만 아니라 가정에서 서비스를 받을 수 있는 환경이 만들어져야 할 것이다. 환자의 중증도와 필요에 의해 적절한 서비스 제공이 이루어져야 한다는 기본전제에도 불구하고, 대형병원 쏠림현상으로 대표되는 부적절한 서비스 제공체계는 한국 보건의료의 문제점 중 하나이다(건강보험정책연구원, 2011). 즉, 현재 보편적으로 이루어지고 있는 병원 내 집중치료실(중환자실)과 같은 고도의 의료적 처치가 필요한 장소에서 생을 마감하기 보다는 가정과 같은 안락한 장소에서 생을 마감할 수 있도록 지원하는 것이 생애말기의료비 지출을 절감하는 방안이 될 것이다. 따라서 요양병원의 기능을 재정립하여 호스피스케어를 수행할 수 있도록 유도하고, 요양시설과 같은 노인장기요양보험이 적용되는 전문시설에서도 호스피스케어가 가능하고, 일반 가정에서도 호스피스케어가 가능하도록 체계를 구축하는 것이 필요하다. 이를 위해서는 수가지불제도 개편도 병행되어야 할 것이다.
본 연구결과는 향후 노인의료비 결정요인을 분석함에 있어 생존자의 의료비 분석만으로는 충분하지 못하며, 반드시 노인들의 생애말기 사망관련비용을 함께 고려해야 한다는 것을 알려주고 있다.
이 연구에서 사용한 사망 전 의료비는 사망시점에서 바로 전 조사시점 간의 의료비용을 측정한 값으로서, 사망 전 평균 1∼2년 동안의 비용이다. 생애마지막 의료비를 어떻게 정의하느냐에 대한 명료한 근거는 찾기 어렵지만(신현철 외, 2012), 자료의 제약으로 인해 사망하기 1년전, 6개월전, 사망 한달 전 동안의 비용을 비교하지 못한 한계점이 존재한다.
Notes
References
- 강상경 (2010). 노년기 외래의료서비스 이용 궤적 및 예측요인: 연령 차이를 중심으로. <한국사회복지학>, 62(3), 83-108.
- 강소랑·문상호 (2012). 근거 중심 의료정책의 전달경로 분석: 중·고령자의 삶의 질에 미친 영향을 중심으로. <정책분석평가학회보>, 22(1), 1-32.
- 김미혜·김소희 (2002). 만성질환 노인의 의료비부담 관련요인에 관한 연구. <한국사회복지학>, 48(1), 270-298.
- 노승현 (2012). 장애노인 가구의 과부담 보건의료비 결정요인에 관한 종단적 연구. <한국사회복지학>, 64(3), 51-77.
- 석상훈 (2012). 사망 관련 비용이 의료비 지출에 미치는 영향. <보건사회연구>, 32(2), 402-426.
- 송인욱·원서진 (2014). 앤더슨(Andersen)모형을 이용한 장애노인 우울 예측요인. <재활복지>, 18(3), 23-45.
- 송태민 (2013). 앤더슨 행동모형을 이용한 노년기 외래의료서비스 이용에 대한 스트레스 취약요인의 매개효과 분석. <보건사회연구>, 33(1), 547-576.
- 신은해·임재영 (2014). 사망관련비용을 고려한 인구고령화 현상과 의료비 증가 사이의 관계. <보건경제와 정책연구>, 20(4), 51-80.
- 신현철·최미영·최병호 (2012). 사망자의 생애말기 진료비의 양상: 건강보험자료를 이용한 접근. <보건행정학회지>, 22(1), 29-48.
- 심영 (1997). 노인의 의료비 지출 분석: 충북 거주 노인을 중심으로. <한국가정관리학회지>, 15(4), 1-13.
- 유형식 (2005). 노인의 사망 전 6개월 간 의료비 결정 요인. <한국전문대학교육연구학회논문집>, 6(4), 487-500.
- 윤정혜·김시월·장윤희·조향숙·송현주 (2010). 패널자료 분석을 이용한 중·고령자 단독가계의 의료비지출영향 요인. <소비자학연구>, 21(4), 193-218.
- 이호성 (2004). 노인의 건강상태와 의료비부담 관련요인에 대한 연구. <한국노년학>, 24(2), 163-179.
- 정형선·송양민·이규식 (2007). 인구고령화와 의료비. <보건경제와 정책연구>, 13(1), 95-116.
- 통계청 (2016). 고령자 통계.
-
Andersen, R. M. (1995). Revisiting the Behavioral Model and Access to Medical Care: Does It Matter?. Journal of Health and Social Behavior, 36(1), 1-10.
[https://doi.org/10.2307/2137284]
-
Andersen, R. M., & Newman, J. F. (1973). Social and Individual Determinants of Medical Care Utilization in United States. Milbank Quartely, 51(1), 95-124.
[https://doi.org/10.2307/3349613]
-
Brown, M. L., Riley, G. F., Schussler, N., & Etzioni, R. (2002). Estimating health care costs related to cancer treatment from SEER-Medicare data. Medical Care, 40, 104-117.
[https://doi.org/10.1097/00005650-200208001-00014]
-
Buntin, M. B., Garber, A. M., Mark, B. M., & Joseph, P. N. (2004). The Cost of Decedents in the Medicare Program: Implications for Payments to Medicare+Choice Plans. Health Service Research, 39(1), 111-130.
[https://doi.org/10.1111/j.1475-6773.2004.00218.x]
- Busse, R., Ginneken, E., & Normand, C. (2012). Re-examining the cost pressures on health systems. in J. Figueras and M. McKee (ed). Health Systems, Health, Wealth and Societal Well-being. New York: Open University Press.
-
Crystal, S., Johnson, R. W., Harman, J., Sambamoorthi, U., & Kumar, R. (2000). Out-of Pocket Health Care Costs Among Older Americans. In Journal of Gerontology: Social Science, 55B, S51-S62.
[https://doi.org/10.1093/geronb/55.1.S51]
-
Fuchs, V. R. (1984). Though Much Is Taken: Reflections on Aging, Health, and Medical Care. Milbank Memorial Fund Quarterly, 62(2), 143-166.
[https://doi.org/10.2307/3349821]
-
Kaur, S., Stechuchak, K. M., Coffman, C. J., Allen, K. D., & Bastian, L. A. (2007). Gender differences in health care utilization among veterans with chronic pain. Society of General Internal Medicine, 22, 228-233.
[https://doi.org/10.1007/s11606-006-0048-5]
-
Mapel, D. W., Frost, F. J., Paine, S., Hurley, J. S., & Petersen, H. V. (2002). How much dose it cost to die of that? effects of age and chronic illness healthcare costs at the end of life. Value Health, 5(3), 156.
[https://doi.org/10.1016/S1098-3015(10)60904-7]
-
Polder, J. J., Barendregt, J. J., & van Oers, H. (2006). Health care costs in the last year of life-the Dutch experience. Social Science & Medicine, 63(7), 1720-1731.
[https://doi.org/10.1016/j.socscimed.2006.04.018]
-
Shugarman, L. R. et al. (2004). Difference in Medicare Expenditures During the Last 3 Years of Life. Journal of General Internal Medicine, 19(2), 127-135.
[https://doi.org/10.1111/j.1525-1497.2004.30223.x]
-
Shugarman, L. R., Decker, S. L., & Bercovitz, A. (2009). Demographic and social characteristics and spending at the end fo life. Journal of Pain and Symptom Management, 38, 15-26.
[https://doi.org/10.1016/j.jpainsymman.2009.04.004]
-
Stearns, S. C., & Norton, E. C. (2004). Time to include time to death? The future of health care expenditure predictions. Health Economics, 13, 315-327.
[https://doi.org/10.1002/hec.831]
-
Werblow, A., Felder, S., & Zweifel, P. (2007). Population ageing and health care expenditure: a school of ‘red herrings’?. Health Economics, 16, 1109-1126.
[https://doi.org/10.1002/hec.1213]